© fotolia.com
Diagnóstico de la pancreatitis
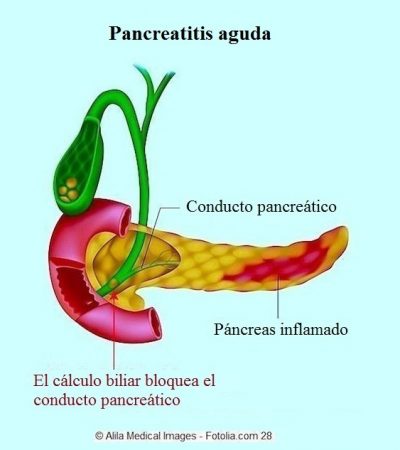
Pancreatitis aguda
El médico al que hay que acudir es el gastroenterólogo.
En el examen físico, el médico mide:
- Si hay fiebre
- Presión sanguínea
- Respiración
- Ritmo cardíaco acelerado
Se realizan exámenes de sangre para detectar los niveles de amilasa y de lipasa séricas y también para detectar si hay amilasa en la orina.
La amilasa y la lipasa son enzimas digestivas que se producen en el páncreas.
Los niveles de amilasa y de lipasa aumentan en caso de una pancreatitis aguda.
Si la leucocitosis, la amilasa y el aumento de la PCR persisten, puede formarse un pseudoquiste.
Niveles de lipasas en caso de pancreatitis
Los niveles de la lipasa inidica qué tan grave es la pancreatitis.
¿Qué es la lipasa y cuál es su función?
La lipasa es una enzima que se produce en el páncreas y es liberada en el intestino delgado en dónde ayuda a transformar los lípidos en ácidos grasos.
Descompone los lípidos, como por ejemplo los triglicéridos, en glicerina y en ácidos grasos libres.
También se realizan otros análisis de laboratorio como por ejemplo:
- Hemograma completo
- Niveles de glucemia y de calcemia
Los exámenes diagnósticos permiten detectar:
- Alteraciones de las células pancreáticas
- Cálculos biliares que obstruyen las vías biliares y también pueden provocar ictericia
Por lo general, el paciente que llega a urgencias padece un dolor abdominal muy fuerte.
El primer examen que el médico solicita es una radiografía para descartar una obstrucción intestinal.
Este examen también detecta si hay:
- Calcificaciones en el páncreas
- Derrame pleural
Después, se realiza una ecografía de los conductos biliares y del páncreas.
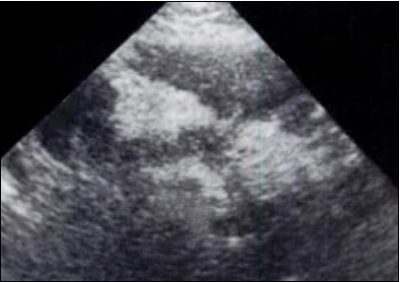
Ecografía – pancreatitis edematosa – © Massimo Defilippo
En la ecografía se observan bien los signo externos, es decir, las situaciones que pueden haber provocado la pancreatitis:
- Dilatación de los conductos biliares
- Cálculos en la vesícula biliar
Además, puede detectar los signos característicos de la pancreatitis:
- Aumento del tamaño del órgano
- Presencia de líquido inflamatorio
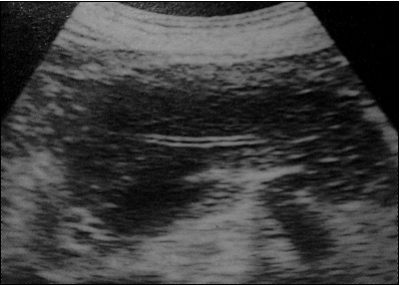
Ecografía – pancreatitis aguda necrótico hemorrágica – © Massimo Defilippo
El examen que permite diagnosticar con certeza la pancreatitis es la TAC abdominal con medio de contraste que debe realizarse a más tardar 48-72 horas después de la hospitalización.
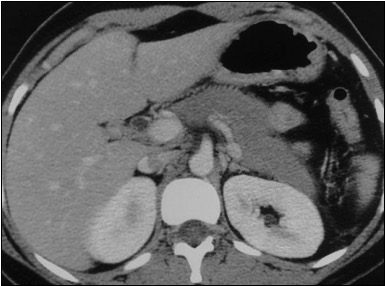
TAC en el que se observa una pancreatitis – © Massimo Defilippo
Este examen está indicado en los siguientes casos:
- Abdomen no tratable, enzimas pancreáticas elevadas, desequilibrio de los electrolítos en la sangre y shock
- Los síntomas del paciente no corresponden a los resultados de la ecografía
- Se sospecha una inflamación fuera del páncreas
Lás imágenes diagnósticas muestran una situación muy grave: pancreatitis aguda necrótico hemorrágica.
En este caso se observa una alteración considerable de la estructura del páncreas, un aumento de tamaño y un absceso.
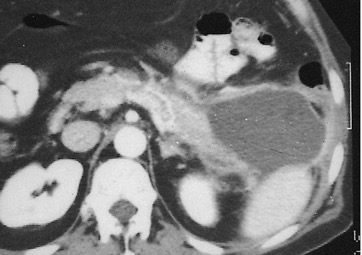
TAC – pancreatitis aguda necrótico hemorrágica – © Massimo Defilippo
Criterios de Ranson (1)
Cuando ingresa el paciente
- Más de 55 años de edad
- Conteo de los glóbulos blancos superior a 16000/mm3
- Glucemia superior a 200 mg/d
- Lactato deshidrogenasa > 250 U/l
Después de 48 horas
- Disminución del hematocrito de por lo menos el 10 %
- Valores de azotemia en la sangre > 5 mg/dl
- Calcio < 8 mg/dl (los valores de referencia son 8.9 – 10.1 mg/dl)
- Presión parcial de oxígeno < 60 mm Hg (esto puede ocurrir debido al derrame pleural o a un edema pulmonar)
- Déficit de bases > 4 mmol/l
- Acumulación de líquidos > 6 l
Cada factor positivo vale 1 punto, por lo tanto, si el puntaje total es inferior a 3 puntos puede preverse que la evolución de la enfermedad no será complicada.
- De 3 a 4 puntos la mortalidad es del 15 %
- De 5 a 6 puntos la mortalidad es del 40 %
- Más de 6 puntos la mortalidad es del 100 %
Pancreatitis crónica
El diagnóstico de la pancreatitis crónica requiere la realización de ciertos exámenes como por ejemplo la prueba de grasa fecal y exámenes de sangre para detectar los niveles de:
- Amilasa
- Lipasa
- Tripsinógeno
También se pueden realizar una TAC abdominal, una ecografía y una colangiopancreatografía retrógrada endoscópica (CPRE).
Por lo general, las personas que sufren de pancreatitis crónica presentan:
- Signos de malnutición
- Niveles bajos de prealbúmina, albúmina, colesterol y triglicéridos
- Anemia por deficiencia de vitaminas o anemia sideropénica
- A menudo, el paciente sufre de diarrea que no responde al tratamiento
Los exámenes que permiten realizar el diagnóstico son:
- Ecografía
- TAC abdominal
La TAC permite observar las calcificaciones (se observan muy bien en la imagen de la derecha) y las alteraciones de la glándula, esta puede ser pequeña o grande.
Además, estos exámenes permiten observar las zonas con degeneración fibroadiposa.
© fotolia.com
Diagnóstico diferencial
- Perforación de una vísecra abdominal
- Colecistítis aguda (inflamación de la vesícula) o cólico biliar
- Obstrucción intestinal
- Obstrucción de la arteria mesentérica
- Cólico renal
- Infarto del miocardio
- Aneurisma provocado por disección aórtica
- Colagenopatía (enfermedad del colágeno) con vasculitis
- Neumonía
- Quetoacidosis diabética
Posibles complicaciones si la pancreatitis no es tratada
Por lo general, la pancreatitis edematosa no tiene consecuencias.
Si la persona no se somete a tratamiento, la pancreatitis aguda necrotizante y la pancreatitis crónica pueden causar algunas complicaciones graves.
- La pancreatitis aguda puede crear problemas respiratorios (por ejemplo derrame pleural) debido a ciertas alteraciones químicas en el cuerpo.
Esto puede poner en riesgo el funcionamiento de los pulmones. - Debido a la pancreatitis aguda, aumenta el riesgo de infección bacteriana en el páncreas.
- La pancreatitis aguda también puede causar la acumulación de líquidos y de desechos dentro del páncreas, provocando un pseudoquiste muy grande.
Se forma una pseudo pared fibrosa que contiene el tejido degenerado del páncreas. En la mayoría de los casos, los pseudoquistes se reabsorben, pero en otros casos pueden crecer, ejerciendo presión sore el páncreas, en otors órganos y en los vasos sanguíneos. Además, los pseudoquistes pueden provocar mucho dolor. En algunos casos, pueden infectarse y pueden provocar la formación de un absceso. - Pancreatitis obstructiva crónica: en caso de pancreatitis aguda reiterada, pueden formarses cicatrices y un estrechamiento del canal de Wirsund. Por consiguiente se produce una pancreaitis obstructiva crónica.
- Trombosis de la vena esplénica (8), por consiguiente se produce una situación de hipertensión en la vena porta.
- El paciente puede desarrollar ascitis, es decir, la acumulación de líquido en el abdomen.
- La pancreatitis crónica puede provocar daños en las células que producen la insulina en el páncreas.
Esto puede causar un aumento de los niveles de azúcar en la sangre que puede provocar diabetes. - La pancreatitis crónica es un factor de riesgo para el tumor de páncreas (carcinoma pancreático).
- La pancreatitis aguda y crónica pueden provocar desnutrición y pérdida de peso debido a una digestión incorrecta de los alimentos y a la malabsorción de sustancias nutritivas.
- Insuficiencia renal
Tratamiento para la pancreatitis
No existe un fármaco para curar la pancreatitis aguda.
La somatostatina es una hormona que inhibe la secreción de enzimas, pero en este caso, cuando las enzimas ya ahan comenzado a digerir el páncreas, su acción ya no es eficaz.
- Durante la fase inicial de la enfermedad, el paciente no debe comer, para favorecer la recuperación del páncreas. Después, el paciente debe seguir una dieta que consiste en alimentos con bajo contenido de grasas.
- El tratamiento médico consiste en suministrar medicamentos analgésicos, por ejemplo el paracetamol (Efferralgan).
- El tratamiento para la pancreatitis puede variar dependiendo de la causa subyacente. El tratamiento para la inflamación del páncreas causada por los cálculos biliares consiste en una intervención quirúrgica para extirpar la vesícula biliar.
- Si hay un ducto biliar obstruído o bloqueado, puede realizarse una colangiopancreatografía retrógrada endoscópica (CPRE) para ensanchar el ducto.
- Los antibióticos están inicados solo en caso de signos de infección (si la PCR y/o los leucocitos en la sangre continúan aumentando) o de absceso.
- Si la pancreatitis está causada por el exceso de alcohol, el paciente debe evitar completamente las bebidas alcohólicas.
Tratamiento para la pancreatitis crónica
El tratamiento consiste en:
- Asunción por vía oral de las enzimas pancreáticas que hacen falta
- Alivio del dolor
El médico puede recetar:
- Dosis elevadas de enzimas pancreáticas
- Antiinflamatorios no esteroideos
- Analgésicos (medicamentos para aliviar el dolor)
- Anticolinérgicos
- Antagonistas H2
- Inhibidores de la bomba de protones
- Somatosina
Si el dolor es fuerte y no responde al tratamiento, hay que considerar una intervención quirúrgica.
- Creación de una conexión entre el yeyuno (parte central del intestino delgado) y el conducto pancreático.
- Drenaje o extirpación de los pseudoquistes
- Extirpación del páncreas, puede ser parcial o total
Dieta y alimentación para la pancreatitis
La dieta es el mejor remedio para combatir esta enfermedad.
En caso de pancreatitis leve o moderada, se debe retomar la alimentación consumiendo alimentos blandos, esto reduce los riesgos y disminuye el tiempo de hospitalización (2).
Es fundamental que la persona siga una dieta con alto contenido de carbohidratos y proteínas que favorecen el funcionamiento del páncreas.
Además, en caso de pancreatitis se recomienda eliminar por completo o reducir el consumo de alimentos que contienen grasas.
El consumo diario de grasas debe estar inferior a 30 – 40 gramos.
Los alimentos con alto contenido de proteínas y carbohidratos ayudan a reducir la carga de trabajo en el páncreas y favorecen la recuperación del paciente.
La dieta para la pancreatitis consiste en consumir sopas, ensaladas de verduras frescas o fruta fresca con regularidad.
Hay que evitar los alimentos dulces.
La pancreatitis puede causar deshidratación y por lo tanto, es muy importante tomar mucha agua todos los días.
Alimentos seguros
Algunos de los alimentos más seguros, en caso de pancreatitis son:
- Ensalada
- Harina de avena
- Arroz
- Patatas
- Patatas dulces
- Pavo
- Tofu
- Jugos de fruta fresca
- Sopas y caldos vegetales
- Pescado magro
- Calabaza
- Leche de soya
Alimentos que hay que evitar
En la dieta para la pancreatitis aguda y crónica hay que evitar por completo todos los alimentos picantes, fritos o procesados. También hay que evitar los alimentos con alto contenido de grasas.
Algunos alimentos y bebidas que hay que evitar son los siguientes:
- Huevos
- Queso
- Tocino
- Alubias
- Chorizo
- Crustáceos (gambas, cangrejo y langosta)
- Mantequilla
- Té
- Azúcar
- Café
- Cafeína
- Bebidas energéticas
- Vino
- Cerveza
- Pizza
¿Cuánto tiempo puede durar la pancreatitis? Pronóstico
El tiempo de recuperación de la pancreatitis aguda edematosa puede variar entre una y dos semanas y la mortalidad es de menos del 2 %.
La mortalidad de la pancreatitis aguda necrohemorrágica está entre el 30 % y el 50 % de los casos.
Los resultados de una investigación científica realizada en pacientes con pancreatitis aguda muestran que:
- En los pacientes con necrosis del páncreas, latasa de mortalidad de 23%
- En los pacientes sin necrosis, la tasa de ortalidad es 0%
Bibliografía
1. Ranson JH, Rifkind KM, Turner JW. Prognostic signs and nonoperative peritoneal lavage in acute pancreatitis. Surg Gyne Ob. 143:209, 1976. PubMed ID: 941075
2. Sathiaraj E, Murthy S, Mansard MJ et al. Clinical trial: oral feeding with a soft diet compared with clear liquid diet as initial meal in mild acute pancreatitis. Aliment Pharmacol Ther 2008;28:777–781.
3. Balthazar, EJ, Robinson, DL, Megibow, AJ, et al. Acute pancreatitis: Value of CT in establishing prognosis. Radiology 1990;174:331–336.
4. Mitchell L. Ramsey, Darwin L. Conwell, and Phil A. Hart Complications of Chronic Pancreatitis Dig Dis Sci. 2017 Jul; 62(7): 1745–1750.